Recidivujúca hyperkalciémia – ťažký diagnostický oriešok: kazuistika
Relapsing hypercalcemia – a hard diagnostic nut to crack: a case report
The two most common causes of hypercalcemia are the primary hyperparathyroidism and the malignant tumors. Etiology of primary hyperparathyroidism is frequently associated with adenoma of parathyroid gland, less frequently with hyperplasia of parathyroid gland and rarely with carcinoma of parathyroid gland. In below presented clinical case we demonstrate the rare case of the premenopausal woman indicated with an anamnesis of bone pain, densitometric examination showed significantly decreased bone density and laboratory results proved hypercalcemia, hypophosphatemia and significantly increased parathormone level. After successful surgery of the right lower parathyroid gland adenoma there has been expected decline in serum calcium and parathormone level. At the subsequent visit, a relapse of hypercalcemia and an increase of parathormone level appeared, furthermore a new solitary node in the left thyroid lobe has been diagnosed. After subsequent detailed examination, the node has been diagnosed as the parathyroid carcinoma with atypical location in the thyroid left lobe.
Keywords:
alkaline phosphatase – hypercalcemia – parathyroid adenoma – parathyroid hormone (PTH) – primary hyperparathyroidism (PHPT) – Z-score
Autoři:
Halmová Henrieta 1; Halm Filip 2; Vaňuga Peter 3; Sičák Marián 4; Szépe Peter 5; Slávik Matej 7
Působiště autorů:
Endokrinologická ambulancia OSTEOMED, s. r. o., Lučenec
1; Radiodiagnostické oddělení Nemocnice Na Homolce, Praha
2; Endokrinologické oddelenie NEDÚ, Ľubochňa
3; ORL klinika, Ústredná vojenská nemocnica SNP Ružomberok – FN
4; Ústav patologickej anatómie JLF UK a UN Martin
5; Martinské bioptické centrum, s. r. o., Martin
6; Ústav patologickej anatómie, Ústredná vojenská nemocnica SNP Ružomberok – FN
7
Vyšlo v časopise:
Clinical Osteology 2021; 26(1): 44-52
Kategorie:
Kazuistiky
Souhrn
Dve najčastejšie príčiny hyperkalciémie sú primárna hyperparatyreóza a malígne nádory. Etiológia primárnej hyperparatyreózy je často spojená s adenómom prištítneho telieska, ojedinele s hyperpláziou prištítnych teliesok a vzácne s karcinómom prištítneho telieska. V kazuistike uvádzame raritný prípad pacientky v premenopauzálnom veku, s anamnézou bolesti v skelete, denzitometrickým vyšetrením potvrdenou výrazne zníženou kostnou denzitou, laboratórne s hyperkalciémiou, hypofosfatémiou a výraznou eleváciou hladiny parathormónu. Po operačnom odstránení adenómu pravého dolného prištítneho telieska je na pooperačnej kontrole prítomné očakávané zníženie hladiny Ca a PTH. Pri ďalšej kontrole dochádza k relapsu hyperkalciémie a elevácie PTH, s de novo diagnostikovaným uzlom v ľavom laloku štítnej žľazy, z ktorého sa po podrobnom vyšetrení potvrdil primárny karcinóm prištítneho telieska, lokalizovaný atypicky v štítnej žľaze.
Klíčová slova:
adenóm prištítneho telieska – alkalická fosfatáza (ALP) – hyperkalciémia (↑Ca) – parathormón (PTH) – primárna hyperparatyreóza (PHPT) – prištítne teliesko (PT) – Z-skóre
Úvod
Najbežnejšou príčinou hyperkalciémie u ambulantných pacientov je primárna hyperparatyreóza, u hospitalizovaných pacientov prevládajú malígne nádory s metastatickým postihnutím skeletu. Morfologickým podkladom primárnej hyperparatyreózy sú vo väčšine prípadov adenómy, menej častou príčinou býva hyperplázia prištítnych teliesok a raritne je príčinou karcinóm prištítneho telieska (graf).

Najčastejšie nás k diagnóze primárnej hyperparatyreózy (PHPT) v súčasnej dobe dovedie práve náhodne zistená hyperkalciémia, hypofosfatémia a zvýšená sérová koncentrácia parathormónu (PTH) [1].
U veľkej časti pacientov sa jedná o sporadický výskyt PHPT, ale sú známe aj prípady súvisiace s rodinným výskytom syndrómov „mnohopočetnej endokrinnej neoplázie“ (tzv. MEN syndrómov), u ktorých bola odhalená aj genetická príčinná súvislosť [2].
Karcinómy prištítnych teliesok (PT) ako príčina primárnej hyperparatyreózy zaujímajú podľa rôznych zdrojov iba 1–2-percentuálny podiel klinických prípadov [3]. Vyskytujú sa sporadicky či viazané na genetické mutácie v rámci syndrómov MEN1 a MEN2A. Sporadické karcinómy PT sa vyskytujú väčšinou vo vyššom veku pacientov, obidve pohlavia majú približne rovnakú incidenciu. U mužov však býva prognóza ochorenia o niečo závažnejšia.
Karcinóm PT vykazuje všetky známky primárnej hyperparatyreózy (PHPT), ale jeho priebeh je spravidla veľmi ťažký s hladinou vápnika v sére často aj > 3,5 mmol/l, s vysokou hladinou iPTH a rýchlou progresiou ochorenia [4].
Vzhľadom k vzácnemu výskytu primárnych karcinómov prištítnych teliesok sa v medicínskej literatúre udávané 5 - až 10-ročné percento prežitia pacientov s touto diagnózou značne rôzni. Podľa retrospektívnej štúdie Wang, Peisong et al [5] je uvádzané 5-ročné dožitie medzi 78–85 % a 10-ročné medzi 49–70 %.
Diagnostika tohto ochorenia je v skorých štádiách náročná, nádory bývajú i pri výraznej hyperkalciémii relatívne malé a ťažko zobraziteľné pomocnými vyšetreniami. Spoľahlivo býva diagnóza stanovená až po vyšetrení pomocou PET/CT a po histologickom overení. Príčinou lokálnej rekurencie nádoru môže byť neadekvátna chirurgická excízia tumoru či prítomnosť loko-regionálných mikrometastáz v lymfatických uzlinách na krku.
Najčastejšia príčina úmrtia na toto ochorenie je refraktérna hyperkalciémia so všetkými svojimi dôsledkami, v najhorších prípadoch až s následnou srdcovou zástavou.
Kazuistika
Do našej endokrinologicko-osteologickej ambulancie prichádza (7/2013) 50-ročná pacientka s bolesťami v drieku a difúznymi bolesťami kostí a svalovou slabosťou (schéma). Podľa anamnestických údajov je pacientka bez prítomnosti závažnejších ochorení, užíva antireumatiká a analgetiká pre bolesti v kostiach. Z rodinnej anamnézy je matka po cievnej mozgovej príhode a otec prekonal infarkt myokardu. Pacientka neudáva abúzus návykových látok (alkohol, nikotín), má pravidelný menštruačný cyklus. Mliečne výrobky toleruje, neudáva žiadne dyspeptické ťažkosti. Nevyskytli sa žiadne zlomeniny.

Pri objektívnom fyzikálnom vyšetrení je psychomotorické tempo pacientky primerané, palpačne bez strumy. Výška pacientky je 162 cm, hmotnosť 82 kg. Akcia srdca je pravidelná, srdcová frekvencia je 78 tepov za minútu. Krvný tlak 120/80 mm Hg. Brucho je palpačne voľné, bez patologického nálezu. Dolné končatiny sú bez opuchov.
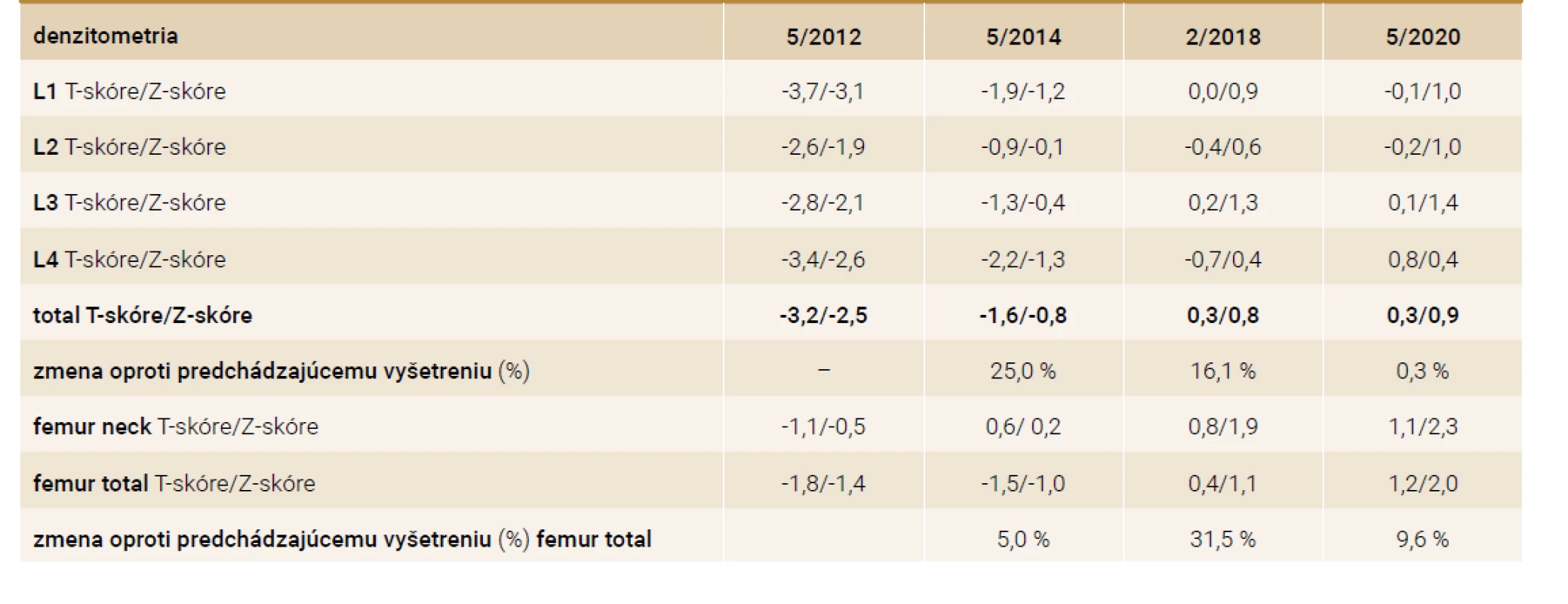
Na denzitometrickom vyšetrení sú hodnoty Z-skóre v oblasti lumbálnej chrbtice -2,5 a v oblasti krčku stehennej kosti -1,4. Stav hodnotíme ako zníženú kostnú denzitu pod očakávaným rozsahom pre danú vekovú skupinu: U premenopauzálnych žien by sa podľa Medzinárodnej spoločnosti pre klinickú denzitometriu (International Society for Clinical Densitometry – ISCD) mala kostná denzita hodnotiť na základe Z-skóre. Z-skóre < -2 SD sa však definuje ako „znížená kostná denzita pod očakávaným rozsahom pre danú vekovú skupinu”, a nie ako „premenopauzálna osteoporóza” [6].
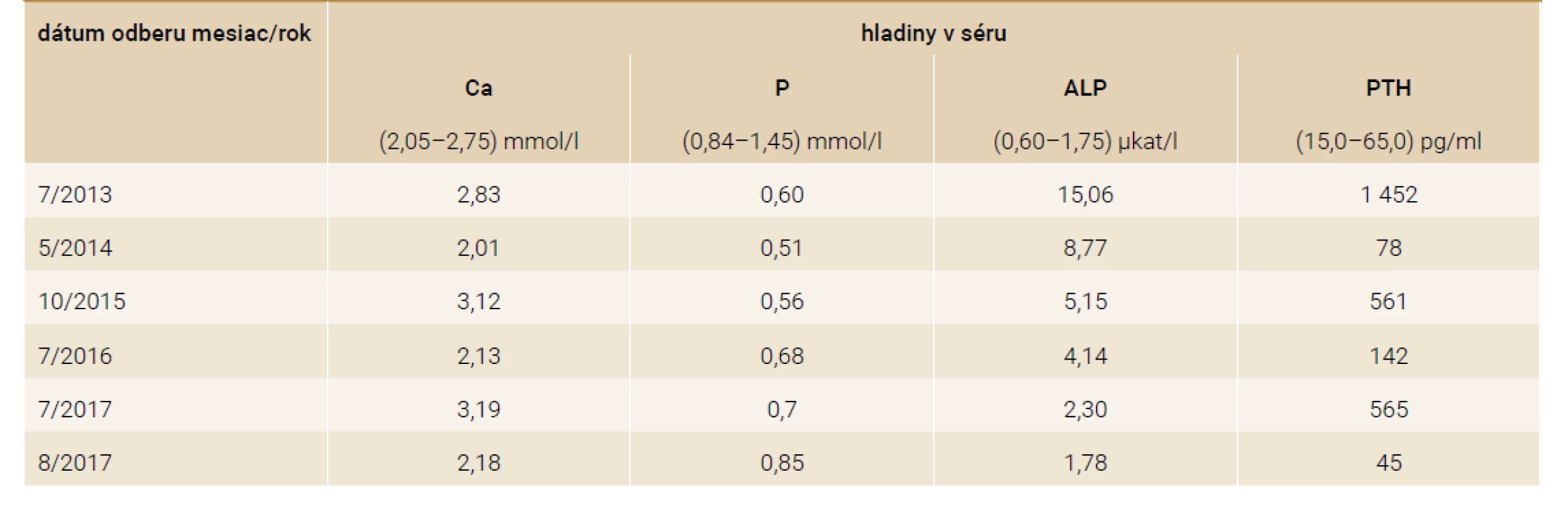
V laboratórnom náleze (tab. 1) dominuje hyperkalciémia 2,83 mmol/l, hypofosfatémia 0,60 mmol/l a výrazne zvýšená aktivita alkalickej fosfatázy v hodnote 15,06 μkat/l, aj hladina PTH 1 452 pg/ml (normy viď tab. 1). Ďalšie patologické hodnoty z laboratórneho nálezu: zvýšené hladiny β-CTx na 3 690 ng/l (carboxy-terminálny telopeptid β), osteokalcín s eleváciou > 300 ng/ml, 25-OH vitamín D3 významne znížený na 4 ng/ml.
Na zobrazovacích vyšetreniach (USG krku, MRI, scintigrafia) je zväčšené pravostranné dolné prištítne teliesko so suspektným adenómom. Scintigrafickým vyšetrením (pomocou 99mTc sestamibi skenu) bola potvrdená lokalizácia zväčšeného prištítneho telieska vpravo dole. Následne bolo prištítne teliesko chirurgicky odstránené, s histologickým potvrdením onkocytárneho adenómu.
Pri následnej laboratórnej kontrole (5/2014, teda s odstupom 10 mesiacov od stanovenia diagnózy adenómu PT) sú parametre metabolizmu vápniku zlepšené, s miernou hypokalciémiou (sérové Ca 2,01 mmol/l), s hypofosfatémiou (P 0,51 mmol/l), čiastočným poklesom aktivity ALP (na 8,77 μkat/l) a výrazným poklesom hladiny PTH (na 78 pg/ml). Hladina 25-OH vitamínu D3 je mierne zlepšená (na 16 ng/ml). V terapii je nastavená suplementácia 500 mg kalcia a 3 000 UI vitamínu D. Kostná denzita sa v priebehu 2 rokov upravuje na štandardné premenopauzálne hodnoty pre daný vek pacientky zistené denzitometricky (tab. 2).
Pri nasledujúcej kontrole v odstupe ďalších 17 mesiacov (10/2015) je opäť prítomná výrazná hyperkalciémia (3,12 mmol/l), hypofosfatémia (0,56 mmol/l) a zvýšené hladiny parathormónu (561 pg/ml) a alkalickej fosfatázy (5,18 μkat/l). Laboratórne je teda potvrdená recidíva primárnej hyperparatyreózy. V diferenciálnej diagnostike prichádza do úvahy na prvom mieste duplicita adenómu prištítneho telieska. Lokalizačné vyšetrenie duplicitného adenómu prištítneho telieska pomocou USG, scintigrafie (99mTc sestamibi) a MRI krku je neúspešné. USG-vyšetrením sa však objavuje ako vedľajší nález de novo diagnostikovaný hypoechogénny uzol v ľavom laloku štítnej žľazy.
Pri prehodnocovaní pôvodného histologického nálezu adenómu (druhé čítanie) je potvrdený originálny nález adenómu PT. Doplnkové PET/CT vyšetrenie vykazuje evidentne zvýšenú akumuláciu FDG-glukózy (flourodeoxyglukóza) v ľavom laloku štítnej žľazy.
Na základe uvedených vyšetrení uvažujeme o možnej intraparenchýmovej lokalizácii príštitného telieska a po farmakologickej úprave hyperkalciémie indikujeme pacientku k reoperácii. (7/2016).
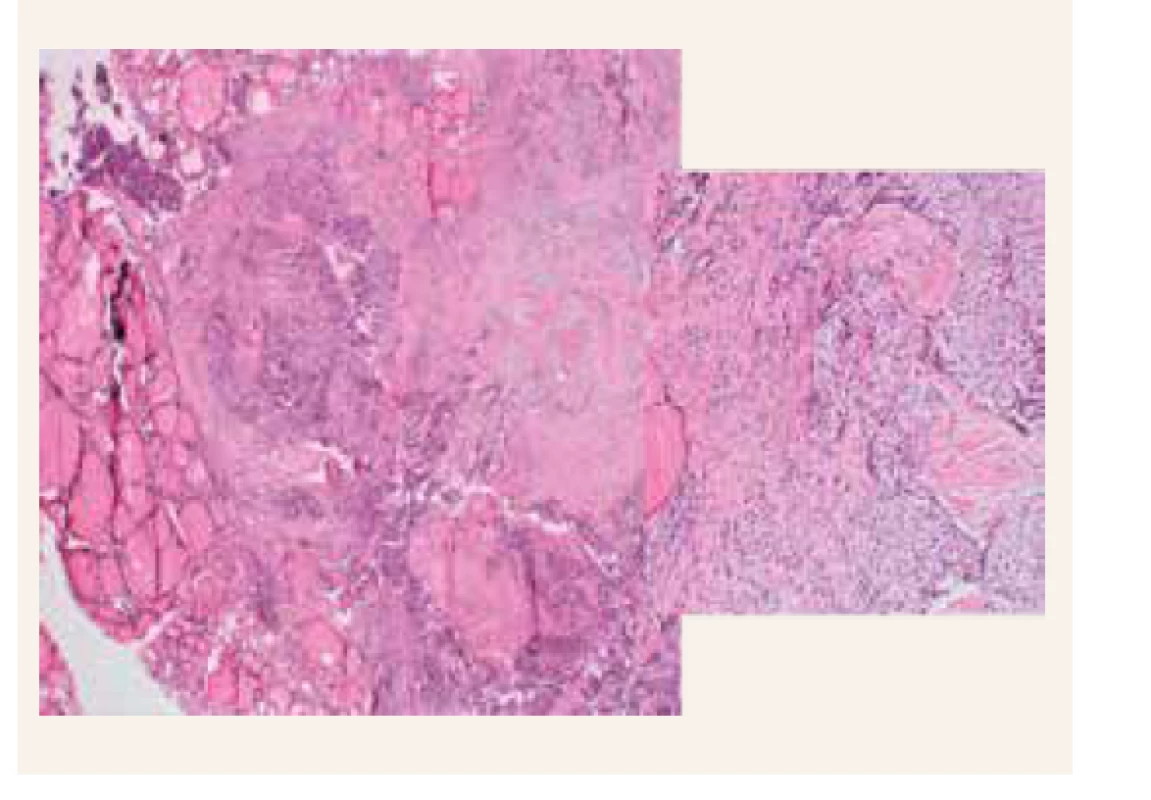
Bola vykonaná lobektomia ľavého laloku štítnej žľazy, exstirpácia ľavého dolného prištítneho telieska a disekcia mediálneho krčného kompartmentu. Histopatologicky je neočakávane potvrdený karcinóm prištítneho telieska v ľavom laloku štítnej žľazy (obr. 1). Pooperačne dochádza k úprave hyperkalciémie s miernou prechodnou hypokalciémiou (Ca 2,13 mmol/l), hypofosfatémiou (P 0,68 mmol/l) a tiež dochádza k výraznému poklesu PTH (na 142 pg/ml). Aj naďalej pretrvávajú nízke hladiny vitamínu D (12 ng/ml), a preto pokračujeme v suplementácii vitamínom D.
Po konzultácii s onkológom je doporučené pravidelné sledovanie pacientky, v prípade relapsu hyperkalciémie zníženie kalciémie farmakologicky (cinakalcet). Chemoterapia ani rádioterapia nie sú indikované.
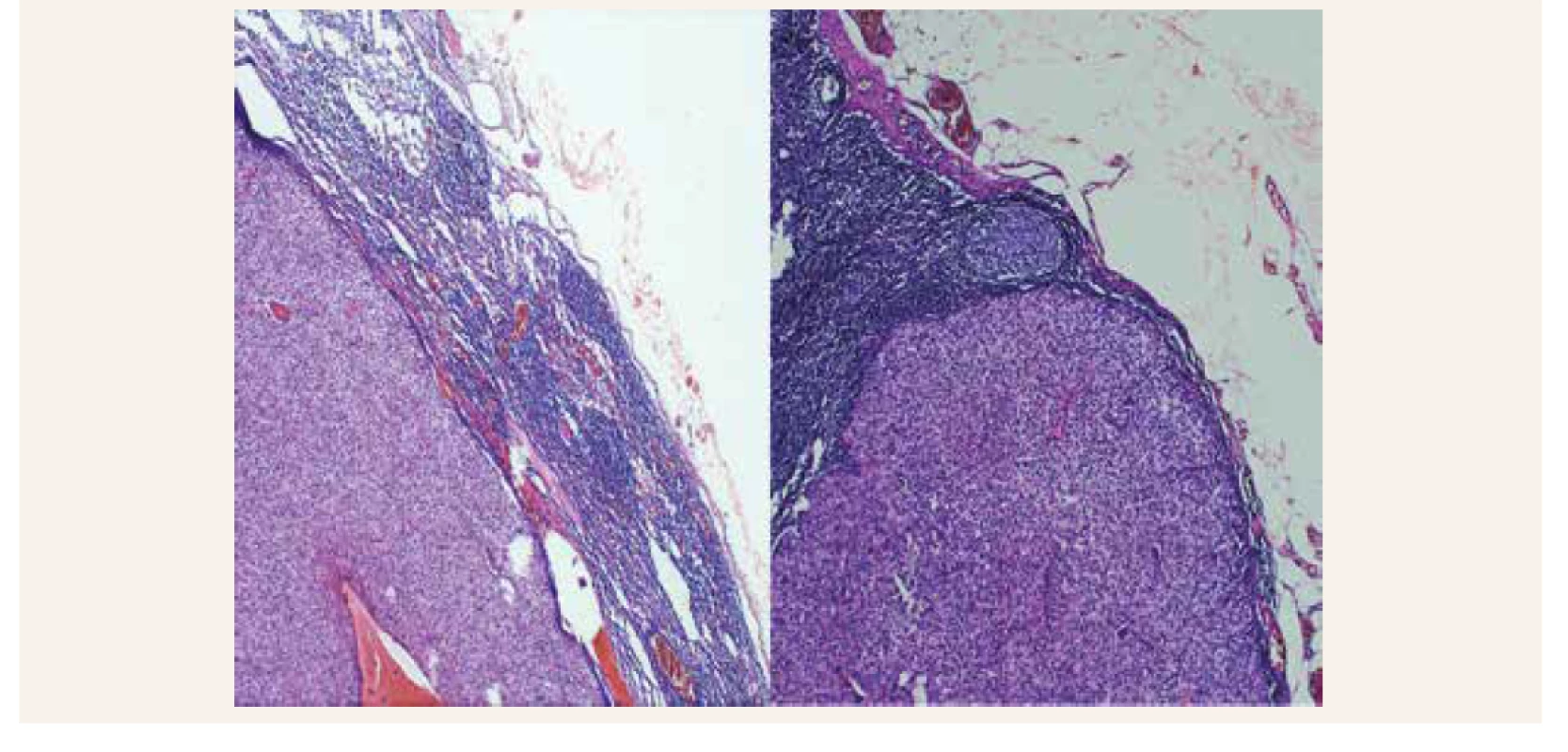
Pacientka je dôsledne laboratórne kontrolovaná v 3-mesačných intervaloch a približne do roka od druhej operácie (7/2017) je prítomná opäť výrazná elevácia kalciémie (Ca 3,19 mmol/l) s kalciúriou (8 mmol/24 hod) a so zvýšením hladiny parathormónu (565 pg/ml). V krvi je ďalej prítomná hypofosfatémia (P 0,70 mmol/l) a zvýšená hladina alkalickej fosfatázy (ALP 2,30 μkat/l). Laboratórne je opäť potvrdená recidíva primárnej hyperparatyreózy pri pravdepodobnej lokoregionálnej recidíve karcinómu prištítneho telieska s metastatickým postihnutím krčných lymfatických uzlín. Následne je indikované operačné riešenie s revíziou krku, s blokovou krčnou disekciou ľavostranného laterálneho krčného kompartmentu. Histologicky je verifikované metastatické postihnutie regionálnych uzlín (obr. 2).
Pooperačná laboratórna kontrola (8/2017) ukazuje pokles hladiny vápnika v sére (na 2,18 mmol/l), pokles parathormónu (na 45 ng/ml) a pokles aktivity alkalickej fosfatázy (na cca 1,78 μkat/l) a kompenzatórny vzostup fosfatémie (na cca 0,85 mmol/l). Pacientka je dôsledne dispenzarizovaná a pravidelne kontrolovaná v našej endokrinologickej ambulancii a na onkologickom pracovisku. Doteraz (3/2020) je bez známok relapsu karcinómu prištítneho telieska.
Diskusia
Etiopatogeneticky delíme hyperparatyreózu na primárnu, sekundárnu a menej častú terciárnu formu. Primárna hyperparatyreóza reprezentuje autonómnu, spontánnu nadprodukciu parathormónu, zatiaľ čo ostatné dve klinické jednotky sa typicky vyskytujú u pacientov s chronickou renálnou insuficienciou [7]. Ďalej sa v našej kazuistike venujeme predovšetkým primárnej hyperparatyreóze (PHPT) a jej príčinám.
Charakteristickým laboratórnym nálezom u PHPT býva hyperkalciémia s hypofosfatémiou a zároveň s eleváciou hladiny PTH. Na druhej strane dve najčastejšie príčiny hyperkalciémie sú primárna hyperparatyreóza a malígne nádory (s kostnými metastázami, prípadne s paraneoplastickou produkciou PTHrP) [8]. Etiológia primárnej hyperparatyreózy je často spojená s adenómom prištítneho telieska, ktorý bol potvrdený aj u našej pacientky. Menej často je PHPT spojená s hyperpláziou prištítnych teliesok. Karcinóm prištítneho telieska je raritnou príčinou primárnej hyperparatyreózy.
V prípade PHPT je hyperkalciémia sprevádzaná zvýšenou hladinou parathormónu, ako je evidentné aj v našej kazuistike. V prípade malígnych nádorových ochorení bývajú naopak hladiny PTH znížené či vo fyziologickom rozmedzí.
Po laboratórne potvrdenej diagnóze primárnej hyperparatyreóze sme u našej pacientky pri USG-vyšetrení krku objavili suspektné zväčšené prištítne teliesko v pravom dolnom kvadrante štítnej žľazy. Pri následnom scintigrafickom overení diagnózy adenómu PT pomocou pertechnátového (99mTc sestamibi) skenu sa potvrdila lokalizácia suspektného adenómu pravého dolného prištítneho telieska (obr. 3). Tento sken je pri diagnostike adenómov PT nutné urobiť v dvoch fázach (skorá a neskorá), pretože pertechnátové rádiofarmakum sa akumuluje aj v štítnej žľaze. Na neskorej fáze vyšetrenia však dochádza k tzv. wash-out (vymytiu) rádiofarmaka v štítnej žľaze s pretrvávajúcou akumuláciou v adenóme (príp. vzácne v karcinóme) PT. Normálne tkanivo prištítneho telieska rádiofarmakum neakumuluje [9].
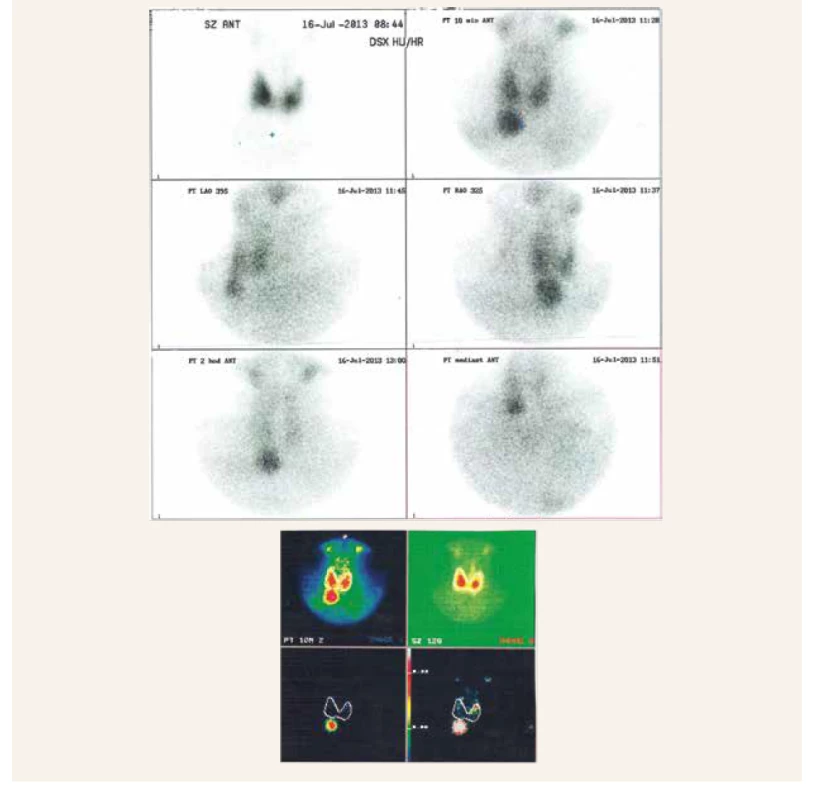
Po následnom odstránení pravého dolného prištítneho telieska s adenómom a histopatologickom potvrdení tejto diagnózy sa klinický aj laboratórny obraz u pacientky výrazne upravil.
Samotná diagnostika prípadného karcinómu prištítneho telieska býva problematická z viacerých dôvodov. Prvým problémom je pri včasnom lokalizovanom štádiu karcinómu nezriedka asymptomatický priebeh tohto ochorenia, počiatočnými príznakmi ochorenia býva práve len hyperkalciémia ako náhodný nález. V prípade našej pacientky bola pri druhej pooperačnej kontrole (po odstránení pôvodného adenómu pravého dolného PT) diagnostikovaná opäť výrazná hyperkalciémia. V korelácii s tým bola v sére prítomná aj hypofosfatémia a výrazná elevácia PTH.
V takomto prípade do úvahy prichádza predovšetkým recidíva adenómu niektorého z ponechaných prištítnych teliesok, alebo vzácnejšia možnosť hyperplázie ponechaných PT. Prípadná možnosť karcinómu PT je v diferenciálnej diagnostike až na poslednom mieste.
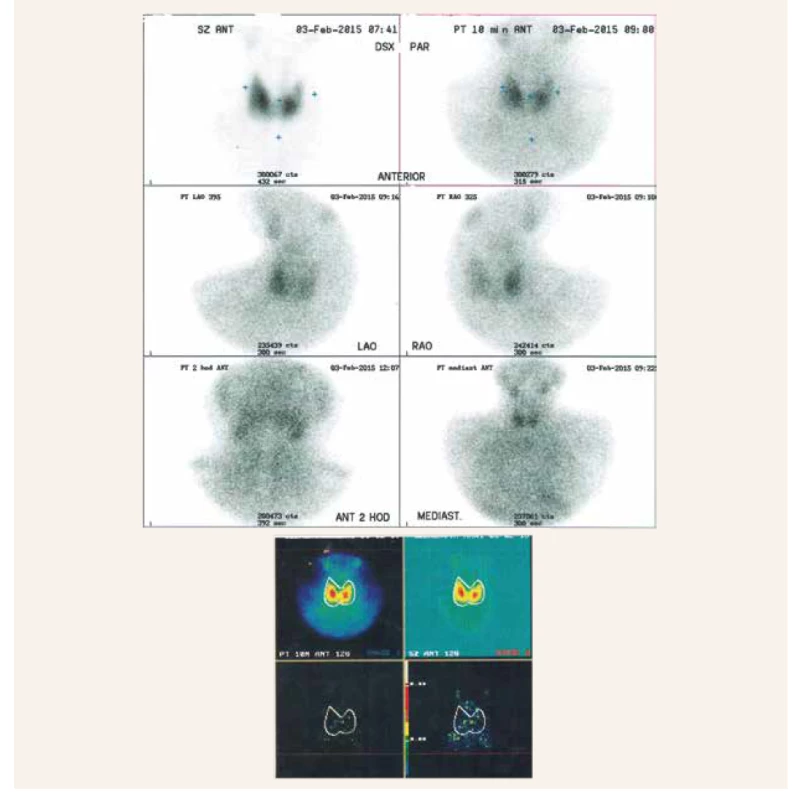
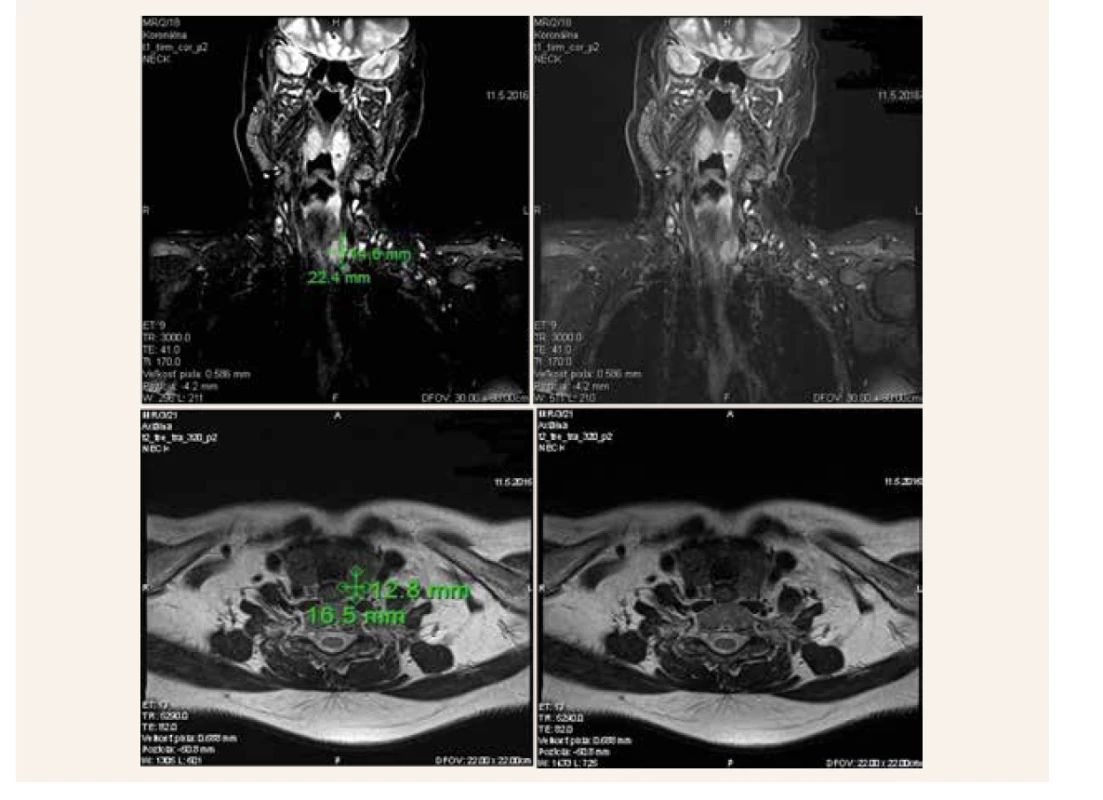
Tak ako je ľahká laboratórna diagnostika primárnej hyperparatyreózy, predstavuje lokalizačné vyšetrenie oveľa väčší diagnostický problém a najťažšia je úloha patológa rozlíšiť adenóm od karcinómu. Na zobrazovacích metódach bývajú často adenómy i karcinómy PT pomerne malé. Prvou diagnostickou metódou je USG-vyšetrenie krku, ktoré v prípade našej pacientky pri recidíve hyperkalciémie odhalilo hypoechogénny uzol v ľavom laloku štítnej žľazy, ale nenašlo zväčšené prištítne teliesko. To sa nepodarilo nájsť ani na druhom scintigrafickom vyšetrení (obr. 4) a MRI-vyšetrení krku (obr. 5). Nakoniec sme ešte nechali verifikovať histologické vzorky pôvodného, už odoperovaného adenómu pravého dolného PT, pri druhom čítaní odlišným patológom však bol potvrdený nález adenómu. Dôvodom bolo, že pri histopatologickom vyšetrení môže byť obraz adenómu a karcinómu veľmi podobný (obr. 1), zásadným rozdielom (ak je prítomný) je invázia do okolitých tkanív, prípadne až prítomnosť regionálnych metastáz [10].
Dolné dva obrázky zobrazujú tento uzol v transverzálnej rovine v T2 váženej sekvencii (TSE sekvencia)
Pri vyčerpaní diagnostických možností, s úvahou o možnej intraparenchýmovej lokalizácii adenomu v tkanive štítnej žľazy (viď vyššie uvedený hypoechogénny uzol na USG) sme indikovali operačné riešenie. Následne pacientka podstúpila ľavostrannú hemityroidectómiu a mediálnu krčnú disekciu. Histologicky sa potvrdil prekvapivý nález karcinómu intraparenchýmovo lokalizovaného ľavostranného prištítneho telieska. Takáto kombinácia adenómu a karcinómu u jedného pacienta je veľmi vzácna. Pooperačne sa stav pacientky znovu upravil, vrátane laboratórneho nálezu. Približne v odstupe 2 rokov pri laboratórnej kontrole sa objavila u pacientky recidíva hyperkalciémie, hyperkalciúrie, hypofosfatémie a elevácie PTH.
Diferenciálne diagnosticky bola zvažovaná predovšetkým recidíva karcinómu PT pri suspektnej metastáze karcinómu do lymfatických uzlín. Po revízii krku (disekcii laterálneho kompartmentu vľavo) sa potvrdil metastatický rozsev do excidovaných lymfatických uzlín na krku vľavo (obr. 2). Na pooperačnej kontrole sa laboratórny nález upravil a pacientka je aj naďalej pravidelne sledovaná v našej ambulancii.
Záver
Karcinóm prištítneho telieska je zriedkavé ochorenie, u ktorého je pre podstatné zlepšenie prognózy pacienta veľmi dôležitá jeho včasná diagnostika. Tá však býva pomerne komplikovaná, pretože aj pri výraznej, inak nevysvetliteľnej hyperkalciémii, sa môže jednať o veľmi malý primárny karcinóm PT, ťažko zobraziteľný pomocnými vyšetreniami (USG, MRI, PET/CT alebo scintigraficky) a taktiež histologický obraz je ťažko diferencovaný od adenómu PT. V literatúre sa uvádza, že najlepšia lokalizačná metóda je nájsť skúseného chirurga. Kľúčová je teda okrem iného aj dobrá spolupráca s operatérom a s erudovaným patológom. V uvedenej kazuistike sme chceli poukázať na komplikovanosť diagnostiky recidivujúcej hyperkalciémie, vzhľadom k raritnosti diagnózy karcinómu PT, a tiež na skutočnosť, že prognóza pacienta je závislá na dobrej spolupráci viacerých špecialistov.
Zoznam skratiek
ALP – alkalická fosfatáza (norma 0,9–1,75 μkat/l) βCtx – karboxy-terminálny telopeptid beta prokolagénu typu I Ca – celkové sérové kalcium (norma 2,25–2,75 mmol/l) DXA (DEXA) – Dual-energy X-ray Absorptiometry/kostná denzitometria na princípe aplikácie RTG-žiarenia o dvoch rôznych energiách FMTC – familiárny medulárny karcinóm štítnej žľazy iPTH – imunoreaktívny parathormón MEN-syndrómy – Multiple Endocrine Neoplasie syndroms/syndrómy mnohonásobnej endokrinnej neoplázie MEN 1 – Wermerov syndróm MEN2A – Sippleov syndróm MEN2B – Wagenmannov–Froboeseov syndróm MRI – Magnetic Resonance Imaging/zobrazovanie pomocou magnetickej rezonancie P – celková hladina fosfátov v séru (norma 0,80–1,00 mmol/l) PET/CT – pozitrónová emisná tomografia/výpočtová (computed) tomografia PHPT – primárna hyperparatyreóza PTH – parathormón (norma 16–87 pg/ml) PTHrP – ParaTHormone-Related Peptide/parathormónu podobný peptid PT – prištítne teliesko 25-OH D3 – 25-hydroxy vitamín D, resp. kalcidiol (norma 41–100 ng/ml) osteokalcín – scinti 99mTc sestamibi – scintigrafia pomocou rádiofarmaka Technetium-99m-Hexakis-2-methoxy-2-isobutyl isonitril USG – ultrasonografia
MUDr. Henrieta Halmová
Received | Doručené do redakcie | Doručeno do redakce 7. 2. 2021
Accepted | Prijaté po recenzii | Přijato po recenzi 14. 3. 2021
Received | Doručeno do redakce | Doručené do redakcie 7. 2. 2021
Accepted | Přijato po recenzi | Prijaté po recenzii 14. 3. 2021
Zdroje
- Raška I jr, Rašková M, Včelák J et al. Osteolytická ložiska pánve vedoucí k diagnóze primární hyperparatyreózy: kazuistika. Clin Osteol 2020; 25(2): 99–102.
- Bilezikian JP. Primary Hyperparathyroidism. J Clin Endocrinol Metab 2018; 103(11): 3993–4004. Dostupné z DOI: <http://dx.doi.org/10.1210/jc.2018–01225>.
- Češka R. Primárna hyperparatyreóza. In: Češka R, Tesař V, Dítě P et al (eds). Interna. Triton: Praha 2010 : 344–346. ISBN 978–80–7387–423–0.
- Broulík P. Hyperkalcemie: na co je třeba myslet a jaká vyšetření provést? Interní Med 2011; 13(7–8): 314–317. Dostupné z WWW: <https://www.internimedicina.cz/pdfs/int/2011/07/10.pdf>.
- Wang P, Xue S, Wang S et al. Clinical characteristics and treatment outcomes of parathyroid carcinoma: A retrospective review of 234 cases. Oncol Lett 2017; 14(6): 7276–7282. Dostupné z DOI: <http://dx.doi.org/10.3892/ol.2017.7076>.
- Payer J, Smaha J, Kužma M et al. Súčasný pohľad na premenopauzálnu osteoporózu. Clin Osteol 2019; 24(2): 75–81.
- Maitra A. Hyperparathyroidism. In: Kumar V, Abul K, Abbas et al. Robbins and Cotran Pathologic Basis of Disease. 8th ed. Saunders Elsevier: Philadelphia 2010 : 1126–1129. ISBN 978–1-4160–3121–5.
- Donovan PJ, Achong N, Griffin K et al. PTHrP-Mediated Hypercalcemia: Causes and Survival in 138 Patients. J Clin Endocrinol Metab 2015; 100(5): 2024–2029. Dostupné z DOI: <https://doi.org/10.1210/jc.2014–4250>.
- Griggs WS, Divgi C. Parathyroid. In: Mandell J (ed). Core Radiology: A Visual Approach to Diagnostic Imaging. Cambridge University Press: Cambridge 2013 : 569. ISBN 978–1-107–67968–9.
- Digonnet A, Carlier A, Willemse E et al. Parathyroid carcinoma: a review with three illustrative cases. J Cancer 2011; 2 : 532–537. Dostupné z DOI: <http://dx.doi.org/10.7150/jca.2.532>.
Štítky
Biochemie Dětská gynekologie Dětská radiologie Dětská revmatologie Endokrinologie Gynekologie a porodnictví Interní lékařství Ortopedie Praktické lékařství pro dospělé Radiodiagnostika Rehabilitační a fyzikální medicína Revmatologie Traumatologie OsteologieČlánek vyšel v časopise
Clinical Osteology

2021 Číslo 1
Nejčtenější v tomto čísle
- Recidivujúca hyperkalciémia – ťažký diagnostický oriešok: kazuistika
- Pseudohypoparatyreóza typu Ib: kazuistika a literárny prehľad
- Osteoporóza asociovaná s těhotenstvím: kazuistika
- Steelov syndróm – prvý prípad vzácnej kostnej dysplázie na Slovensku: kazuistika